大腸がんについて
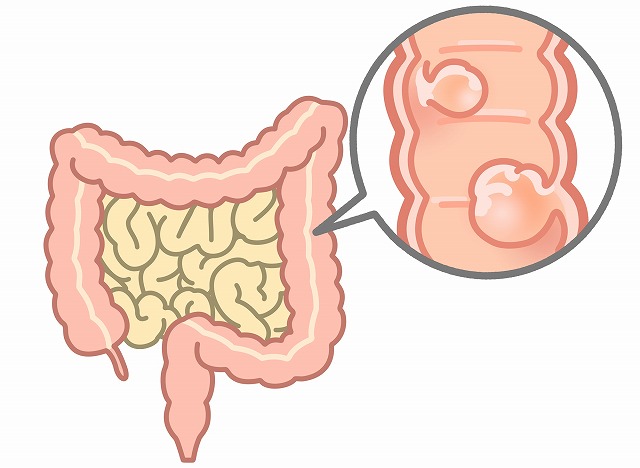 大腸がんは、大腸粘膜ががん化して生じます。大腸粘膜が直接がん化するケースもありますが、ほとんどの場合は大腸ポリープが放置されてがん化して生じています。こうしたことから大腸ポリープを発見し、切除することで将来の大腸がん予防につながります。
大腸がんは、大腸粘膜ががん化して生じます。大腸粘膜が直接がん化するケースもありますが、ほとんどの場合は大腸ポリープが放置されてがん化して生じています。こうしたことから大腸ポリープを発見し、切除することで将来の大腸がん予防につながります。
以前は胃がんが多かったのですが、近年は長く大腸がんの罹患率が上昇傾向にあり、日本の2019年調査によるがん統計では、大腸がんが罹患率1位となっており、男女別では共に2位となっています。
初期症状
大腸がんの主な自覚症状は、血便、便秘や下痢、残便感、腹部膨満感、腹痛などとなっています。ただし、大腸がんは、早期の自覚症状がほとんどなく、ある程度進行してもはっきりした症状が現れず、自覚症状で発見された場合にはかなり進行していることも珍しくありません。
大腸カメラ検査は、早期の大腸がんの発見と確定診断が可能な唯一の検査です。
原因
 大腸がんは、食生活をはじめとした生活習慣が発症に大きく関与していると考えられています。リスク要因には、高脂肪・低食物繊維という欧米化された食事、運動不足、過度の飲酒、喫煙、肥満などがあります。
大腸がんは、食生活をはじめとした生活習慣が発症に大きく関与していると考えられています。リスク要因には、高脂肪・低食物繊維という欧米化された食事、運動不足、過度の飲酒、喫煙、肥満などがあります。
他にも、大腸がんや大腸ポリープになったご家族がいる場合も罹患率が上昇すると指摘されており、遺伝的要因や環境的要因も関与しているとされています。
大腸ポリープと大腸がん
放置された良性の大腸ポリープががん化して発症するケースが多くを占めます。大腸ポリープにはいくつかの種類がありますが、腫瘍性の腺腫、鋸歯状病変(SSA/P)はがん化を起こしやすいとされています。なお、大腸ポリープは大きく腫瘍性と非腫瘍性に分けられますが、非腫瘍性の過形成ポリープはがん化リスクがないとされています。ただし、鋸歯状病変(SSA/P)と過形成ポリープは形態が非常に似ています。がん化リスクの高い鋸歯状病変(SSA/P)では、不規則な核腫大や構造の乱れを伴いますが内視鏡検査時に過形成ポリープと正確に鑑別することは困難です。そのため、大腸カメラ検査時に、腫瘍性ポリープや鋸歯状病変(SSA/P)が疑われる病変を発見した場合、その場で切除する手術を行って将来の大腸がん予防につなげます。
当院では、研鑽を積んだ医師が高度な知識や技術を生かせる最新鋭の機器を使った大腸カメラ検査と大腸ポリープ切除の日帰り手術を行っています。患者さまの心身への負担を最小限に抑えていますので、安心してご相談ください。
検査
便潜血検査
 大腸がんのスクリーニング検査として定期健診などでも広く行われている検査です。この検査では、肉眼では確認できないほど微量の血液が便に混じっていないかを分析・確認しています。
大腸がんのスクリーニング検査として定期健診などでも広く行われている検査です。この検査では、肉眼では確認できないほど微量の血液が便に混じっていないかを分析・確認しています。
便潜血検査で陽性だった場合、一定の確率でがんがあることが強く予想されます。必ず大腸カメラを受ける必要があります。
ただし、小さいものや、早期の大腸がん、ポリープは見つかりません。大腸がんで便潜血検査陽性になるには、ある程度大きくなって出血を来すような病変まで成長する必要があります。小腸に近い盲腸や上行結腸などにがんがある場合には便が柔らかいので擦れて出血することはほとんどなく、小型のものはほとんど陰性になります。便潜血検査はあくまでもスクリーニング検査であり、陰性でも大腸がんがないというわけではないことを理解することが重要です。
なお、大腸に異常がない場合でも、痔などで陽性になることがあります。陽性でも大腸がん以外で出血を起こしている可能性があります。実際に便潜血検査陽性で精密検査を受け、大腸がんが発見されるケースは3-5%程度とされています。
ただし、大腸がんではなくても、潰瘍性大腸炎やクローン病などの難病指定された病気が発見されるケースや、大腸ポリープが見つかる場合も少なくありません。陽性を指摘されたら必ず精密検査として大腸カメラ検査を受け、原因疾患の適切な治療を受けることが重要です。
大腸カメラ検査
 大腸カメラ検査は、先端にカメラやLED照明のついた細い内視鏡スコープを肛門から挿入し、大腸粘膜全域を詳細に観察します。早期の大腸がんは、X線検査や腹部超音波(エコー)検査では発見が困難であり、大腸カメラ検査だけが発見可能な検査となっています。さらに大腸カメラ検査の内視鏡スコープには専用の鉗子などを通すことができ、大腸ポリープ切除や組織採取、止血などの治療や処置ができるようになっています。こうしたことから、採取した組織の病理検査による確定診断が可能であり、大腸ポリープ切除による大腸がん予防にもつながります。
大腸カメラ検査は、先端にカメラやLED照明のついた細い内視鏡スコープを肛門から挿入し、大腸粘膜全域を詳細に観察します。早期の大腸がんは、X線検査や腹部超音波(エコー)検査では発見が困難であり、大腸カメラ検査だけが発見可能な検査となっています。さらに大腸カメラ検査の内視鏡スコープには専用の鉗子などを通すことができ、大腸ポリープ切除や組織採取、止血などの治療や処置ができるようになっています。こうしたことから、採取した組織の病理検査による確定診断が可能であり、大腸ポリープ切除による大腸がん予防にもつながります。
40歳以上の方は大腸カメラ検査を受けましょう
 大腸がんは、早期発見できれば内視鏡による心身への負担が少ない手術で完治が期待できます。また、前がん病変の大腸ポリープを切除することで予防も可能です。ただし、早期の大腸がんや大腸ポリープには自覚症状がほとんどありませんので、自覚症状がない段階で大腸カメラ検査を受けることが不可欠です。
大腸がんは、早期発見できれば内視鏡による心身への負担が少ない手術で完治が期待できます。また、前がん病変の大腸ポリープを切除することで予防も可能です。ただし、早期の大腸がんや大腸ポリープには自覚症状がほとんどありませんので、自覚症状がない段階で大腸カメラ検査を受けることが不可欠です。
大腸がんは40歳を超えると罹患率が上昇しはじめ、50歳を超えると急激に罹患率が高くなります。ほとんどの大腸がんが長期間放置されたポリープから生じますので、早期大腸がんや大腸ポリープの段階で発見するためには、自覚症状がなくても40歳を超えたら大腸カメラ検査を受けることが有効です。便秘や下痢、おなかの違和感、腹痛といったおなかの症状がある場合や、検査や健診で異常があったり、再検査指示が出ている場合、保険診療で大腸カメラ検査を受けることが可能です。
立川駅前こばやし内科・胃と大腸内視鏡クリニックでは、麻酔(鎮静剤)を使用して、研鑽を積んだ消化器内科・内視鏡の専門医が、丁寧に観察し、患者さまの負担をできるだけ軽減した検査を行っています。苦手意識のある方も安心してご相談ください。
大腸がんのステージ
ほとんどのがんは、進行度により0~Ⅳまでの5つのステージに分類されており、大腸がんもステージによって治療方針などが変わります。ステージは、がんの大きさ(T)、リンパ節への転移状態(N)、他の臓器への転移の有無(M)という3つの要素によって決まります。さらにⅠ~Ⅳまでについては、TNMの組み合わせによりⅠ、Ⅱa、Ⅱb、Ⅱc、Ⅲa、Ⅲb、Ⅲc、Ⅳa、Ⅳb、Ⅳcという10段階に分けられています。
大腸がんの確定診断を受けたら、さらに検査を受けてステージを確定し、その上で治療方針が決まります。
ステージ0期
大腸の粘膜層にがん細胞が確認できますが、リンパ節転移が起きていない状態です。心身への負担がほとんどない内視鏡的治療で完治が期待できます。
ステージⅠ期
大腸の粘膜下層~固有筋層までにがん細胞が確認されますが、リンパ節転移は起きていない状態です。
ステージⅠ期の場合、がんの大きさであるT因子によって治療方針が変わってきます。
T1a
- 大腸の粘膜下層までにがん細胞が確認できますが、浸潤距離は1000μm未満
Ⅰ期でもこのサイズまでの場合は、心身への負担が少ない内視鏡的な治療のみで完治が期待できます。
T1b~T2
- 大腸の粘膜下層を1000μm以上浸潤している、または固有筋層までがん細胞が確認できる状態
Ⅰ期でもこのサイズの場合は、開腹手術や腹腔鏡下手術などが必要となります。なお、再発率は6%とされています。
ステージⅡ期
- がん細胞が固有筋層を超えて浸潤しているが、リンパ節転移や遠隔転移は起こしていない状態
Ⅱ期では、開腹手術や腹腔鏡下手術などが行われます。再発リスクの高い場合には、術後に化学療法を行うケースがあります。なお、再発率は15%とされています。
ステージⅢ期
がん細胞がリンパ節への転移を認めるが、他臓器への転移は認めない状態、がんの深さに関わらない
Ⅲ期では、開腹手術や腹腔鏡下手術などが行われ、転移の可能性のあるリンパ節を切除、郭清を施行します。術後に化学療法を通常施行します。
なお、Ⅲ期の再発率は30%となっています。予後が良好というケースも減っていきます。
ステージⅣ期
他臓器への転移を認める、がんの深さなどに関わらない
Ⅳ期では、遠隔転移巣である他の臓器に転移したがんの切除が可能かどうかを判断することになります。原発巣である大腸がんと遠隔転移巣の両方を切除可能な場合は手術が選択されます。切除が不可能な場合には、化学療法や放射線療法などが選択されます。化学療法では、大腸がん組織の遺伝子検査を行った上で適した治療薬を選択します。なお、手術できないと判断された場合でも、化学療法の効果により、手術が可能になるケースもあります。
また、原発巣の切除が可能で、遠隔転移巣の切除が不可能というケースでは、原発巣による症状の内容などを考慮した上で原発巣の手術を行う場合もあります。
















